 |
|
||||
Стоматологическое
|
Уважаемые коллеги!
 Ознакомившись с публикуемой статьей нашего коллеги из Грузии, я рекомендовал поместить ее на российском стоматологическом сайте. Она представляет собой достаточно серьезный и глубокий анализ возможностей лечения глубокого кариеса и пульпита в зависимости от клинической картины, динамики процесса, состояния больного и клинических возможностей. Данная работа побудит мыслящих стоматологов к анализу и развитию обсуждаемой проблемы.
Ознакомившись с публикуемой статьей нашего коллеги из Грузии, я рекомендовал поместить ее на российском стоматологическом сайте. Она представляет собой достаточно серьезный и глубокий анализ возможностей лечения глубокого кариеса и пульпита в зависимости от клинической картины, динамики процесса, состояния больного и клинических возможностей. Данная работа побудит мыслящих стоматологов к анализу и развитию обсуждаемой проблемы.
В практику ее внедрение весьма сложно, в первую очередь из-за отсутствия опыта работы в данном направлении. Особенно важно, что для широкого внедрения в ежедневную работу стоматологов она потребует хорошего оснащения, длительной работы и наблюдения за состоянием пациентов и многое другое. В этом отношении для практики важен более простой подход, который способен дать реальный результат, и он находится на границе трех диагнозов – глубокий кариес, четко выделяемые формы пульпитов и периодонтитов.
Вместе с тем, накапливаемый в этом отношении опыт со временем может серьезно расширить клинические методы лечения обсуждаемых пограничных форм.
Академик РАН В.К. Леонтьев
Селективное и неселективное удаление кариозного дентина и классификация обратимых и необратимых форм пульпита
Хидирбегишвили О.Э.
Врач-стоматолог, Владелец стоматологической клиники, Тбилиси, Грузия

Khidirbegishvili O.E.
Dentist. Owner of a dental clinic. Tbilisi, Georgia
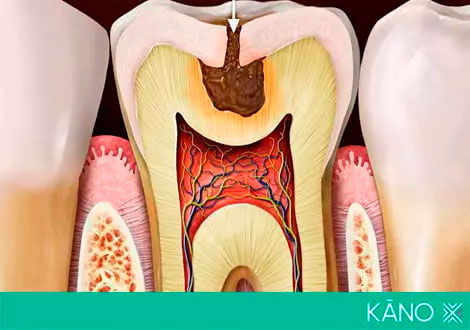
Реферат: За прошедшие годы было предложено множество различных классификаций обратимых и необратимых форм пульпита, однако до сих пор не удалось создать единую классификацию, которая бы в полной мере отвечала требованиям клиницистов. Это обусловлено несовершенством методов диагностики, многообразием форм и клинических проявлений пульпарных нозологий, что затрудняет определение резистентного статуса пульпарной патологии. В данной статье приведены данные литературы по биологическому лечению пульпы и предложена клиническая классификация обратимых и необратимых форм пульпита. Описаны недостатки применяемых классификаций, в том числе классификации ВОЗ, предложены новые нозологические формы. Предложенная классификация позволяет учитывать многочисленные формы проявления пульпарных патологий и более удобна для использования в клинике.
Ключевые слова: начальный пульпит, обратимый пульпит, необратимый пульпит, травматический пульпит, гиперемия пульпы, остановившийся кариозный пульпит, неселективный кариес дентина, атрофия пульпы.
Для цитирования
Хидирбегишвили О.Э.Биологические методы лечения пульпы и классификация обратимых и необратимых форм пульпита(обзор)
ВВЕДЕНИЕ
Одним из приоритетов клинической стоматологии является внедрение малоинвазивных биологических методов лечения пульпы.Именно поэтому в 2015 году на международной конференции по сотрудничеству в области кариеса в Лёвене были выдвинуты предложения о том, что сохранение жизнеспособности пульпы следует считать приоритетом при лечении тяжелых кариозных поражений. Однако до сих пор окончательно не решен вопрос – какой метод удаления кариозного дентина (селективный или неселективный) предпочтительнее использовать при биологическом лечении воспаленной пульпы. Кроме того, неясно, к какому заболеванию (кариесу или пульпиту) относятся различные патологии с невскрытой и вскрытой пульпой, для лечения каких биологических методов сохранения пульпы применяются.
Например, в России подобные патологии строго дифференцируются на глубокий кариес и пульпит. Американская ассоциация эндодонтистов (AAE) [1] и Европейское эндодонтическое общество (ESE) [2] подобные патологии, распространяющиеся на пульпу и даже на систему корневых каналов, диагностируют как кариес (запущенный кариес, экстремально глубокий кариес). Несмотря на это, ВОЗ, наоборот, все нозологии, для лечения которых применяются биологические методы лечения пульпы, относит к пульпитам [3]. Более того, даже обычный глубокий кариес в классификации ВОЗ относится к пульпиту, в результате чего, на мой взгляд, в классификации кариеса весьма необоснованно выделяется только одна форма кариеса дентина.
Не нарушает ли такая разная диагностика одинаковых патологий общепринятые стандарты диагностики в медицине?
В то же время трудно согласиться, когда в классификации ВОЗ к нозологии "начальный пульпит" относят заболевания, различающиеся по клинико-морфологическим данным, для лечения которых применяются совершенно разные методы (прямое и непрямое покрытие пульпы) [3].
Однозначно к начальному пульпиту, при лечении которого проводится прямое покрытие пульпы, в классификации ВОЗ следует относить только ту форму начального пульпита, при которой произошло случайное вскрытие пульпы при травме интактного зуба или при обработке плотных и неинфицированных слоев плащевого дентина при лечении, например, среднего кариеса. В этом случае речь идет действительно о начальном воспалении пульпы (гиперемии), так как непосредственно перед вскрытием пульпа не была инфицирована и воспалена микроорганизмами.
Именно эта форма пульпита полностью соответствует понятию «начальный пульпит», ведь если пульпа вскрыта, то в этом случае нет необходимости гадать, кариес это или пульпит и что является основной причиной развившегося пульпита. Однозначно как только в результате вскрытия пульпы нарушается целостность дентино-пульпарного комплекса и пульпа оказывается в «стрессовом состоянии», такую патологию уже следует считать пульпарной и диагностировать как «пульпит», а не «кариес». Ведь именно поэтому патологический процесс, проникший из пульпарной камеры в периапикальные ткани, уже считается патологией периодонта, а не пульпарной.
И если после вскрытия пульпы удастся вовремя предотвратить проникновение микроорганизмов в пульпу зуба через дефект размером до 3 мм и остановить кровотечение менее чем за две минуты [4], то в результате прямого покрытия пульпы лечебными прокладками удастся сохранить жизнеспособность пульпы. При этом важным фактором, влияющим на результат лечения, является контроль пульпарного кровотечения, длительное течение которого свидетельствует о более выраженном воспалении в пульпе, сопровождающемся снижением репаративного потенциала пульпы [5].
Если в зоне воздействия нет признаков кровотечения, то ткань пульпы, скорее всего, некротизирована. При этом важно отметить, что кровотечение внутри корневого канала приводит к постоянному притоку стволовых клеток, а бактерии и их токсины играют ключевую роль в прямой стимуляции клеток пульпы и стволовых клеток [5].
В то же время, если пульпа была вскрыта при эвакуации полностью размягченного инфицированного околопульпарного дентина, то прямое покрытие пульпы не рекомендуется, так как в этом случае мы имеем не начальное воспаление пульпы в виде гиперемии, а уже развившееся воспаление пульпы, осложненное травмой. В этом случае, если через перфорационное отверстие объективно обнаруживается пульпа, подвергшаяся гнойному распаду с появлением капель гноя и другими деструктивными процессами, то диагноз, несмотря на отсутствие боли, однозначно смещается в сторону пульпита и предпочтительнее проводить не ампутационное, а экстирпационное лечение пульпита – единственный надежный метод лечения данной патологии.
Если объективно деструктивных изменений в пульпе не обнаружено, можно выполнить методику «пульпотомии» [6]. Однако считается, что полная пульпотомия вызывает торможение развития дентина, особенно в незрелых постоянных зубах, что может привести к облитерации корневых каналов, в то время как частичная пульпотомия помогает сохранить богатые клетками ткани коронковой пульпы, обеспечивая более высокий потенциал заживления [7].
В то же время, исходя из многолетней практической деятельности, хотелось бы отметить, что при выполнении частичной пульпотомии иногда бывает сложно определить объем пульпы, подлежащей удалению. Что касается облитерации канала при полной пульпотомии, то иногда, наоборот, она препятствует проникновению микроорганизмов в периапикальные ткани [7]. Кроме того, доказано, что морфологические изменения, указывающие на воспаление или некроз, в основном происходили в коронковой пульпе, тогда как корневая пульпа была жизнеспособна, что свидетельствует о сохранении корневой пульпы в результате пульпотомии. В данном случае целью прямого покрытия пульпы является содействие заживлению пульпы и формированию барьера из минерализованной ткани путем размещения лечебной подушечки непосредственно над обнаженной пульпой [6].
Однако важно отметить, что при полной пульпотомии лечебная прокладка накладывается на корневую пульпу, а не на коронковую, вследствие чего данную методику нельзя считать обычным прямым покрытием пульпы. Именно поэтому данную методику следует называть «прямым покрытием корневой пульпы», что существенно отличается от обычного прямого покрытия пульпы не только способом выполнения, но и зачастую результатом лечения. Таким образом, наряду с прямым и непрямым покрытием пульпы следует отдельно выделять прямое покрытие корневой пульпы.
Что касается непрямого покрытия пульпы, то оно в основном проводится при невскрытой пульпе зуба, когда размягченный околопульпарный дентин не полностью удален (селективный метод) и пульпа зуба отделена от дна препарированной полости тонким слоем частично деминерализованного размягченного околопульпарного дентина. В этом случае нелогично диагностировать начальный пульпит или гиперемию пульпы, так как раз склерозированный и репаративный дентин не сформирован, то микроорганизмы и токсичные продукты их жизнедеятельности определенно уже проникли в пульпу зуба из инфицированного околопульпарного дентина, в результате чего пульпа подвержена не первичному, а уже хроническому воспалению. Именно поэтому для устранения воспалительного процесса в пульпе используют лечебные прокладки [5].
Таким образом, непрямое покрытие пульпы проводится не при гиперемии пульпы, а уже при хроническом воспалении пульпы.
В случае успешного воздействия материала лечебных прокладок на воспаленную пульпу происходит отложение склерозированного и репаративного дентина, что препятствует дальнейшему инфицированию пульпы [6]. Исходя из этого, возникает достаточно парадоксальная ситуация, когда в классификации пульпитов ВОЗ к нозологии «начальный пульпит» относят патологию с начальным воспалением пульпы (гиперемией), для лечения которой применяют прямое покрытие пульпы, и одновременно патологию с явно развившимся хроническим воспалением пульпы, для лечения которой применяют непрямое покрытие пульпы.
Допустима ли такая тактика и не нарушает ли она общепринятые принципы построения классификации в медицине?
В этом случае «начальный пульпит» безусловно правильно считать нозологией, при которой осуществляется прямое покрытие пульпы. Однако сложнее обстоит дело с нозологией, лечение которой предполагает избирательное удаление кариозного дентина с целью предотвращения вскрытия уже инфицированной и воспаленной пульпы в результате частичного удаления разрушенного околопульпарного дентина (селективноый метод).В данном случае речь идет, конечно, о достаточно непредсказуемой патологии пульпы, для лечения которой применяется непрямое покрытие пульпы с целью предотвращения полной трансформации кариеса в пульпит.
Определенно непредсказуемой, так как невозможно точно предсказать, удастся ли в результате непрямого покрытия пульпы окончательно предотвратить трансформацию кариеса в развитый пульпит, сохранив жизнеспособность пульпы в кариозном зубе.Именно поэтому в данном случае логичнее поставить долгосрочный предварительный диагноз (это понятие встречается впервые в научной литературе, а слово «долгосрочный» указывает на длительность определения результата лечения).
Если после непрямого покрытия пульпы и наложения временной пломбы на некоторое время (несколько недель) жалобы пациента полностью исчезнут, то, поскольку пульпит приостановлен, целесообразно выставить условный диагноз «обратимый развившийся пульпит» или «приостановленный пульпит» (возможно, другое название данной нозологии) (рис.1). Такой диагноз встречается впервые в научной литературе.
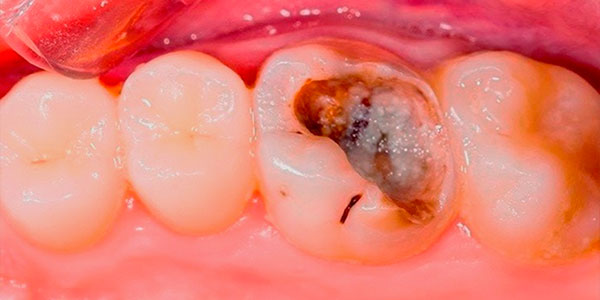
Рис. 1. Обратимый развившийся пульпит
Термин «обратимый» в данной нозологии указывает не на естественное предотвращение трансформации кариозного процесса в пульпит, а на искусственное приостановление уже развившегося пульпита в результате применения непрямого покрытия пульпы. Слово «условно» указывает на невозможность постановки точного диагноза, так как в этом случае не проводится морфологическое исследование, невозможно использовать объективные данные пульпы для диагностики, а жалобы пациента и характер боли являются скорее субъективными диагностическими параметрами.
Если за это время не удается предотвратить окончательное превращение кариеса в пульпит и происходит обострение процесса, то данную нозологию в зависимости от текущей клинической картины следует отнести к одной из форм развившегося пульпита, а не к кариесу и тем более не к начальному пульпиту.
На основании всего вышеизложенного обратимый развившийся пульпит следует считать переходной формой между кариесом и пульпитом, при лечении которой можно предотвратить полную трансформацию кариеса в пульпит. Такой подход оправдан и тем, что появляется возможность обосновать юридическую ответственность врача при лечении столь запущенной формы кариеса, поскольку, фиксируя такой диагноз и заранее предупредив пациента о возможных осложнениях, врач в случае обострения процесса снимает с себя юридическую ответственность, если было проведено адекватное лечение.
Таким образом, при диагностике обратимого развившегося пульпита одним из важнейших факторов является определение обратимости или необратимости воспаления в тканях пульпы, а не сам факт развившегося воспаления, развитие которого можно остановить за счет репаративных свойств пульпы.
Поэтому данное обстоятельство является ключевым моментом как в диагностике, так и в выборе метода лечения. В этой связи заслуживают внимания исследования Левина Л.Г., который установил, что пульпит обычно становится необратимым при наличии в пульпе выраженного воспаления с признаками некроза, что уже делает невозможным применение биологического метода лечения [8].
Любопытно, что применение селективного метода удаления деминерализованного размягченного околопульпарного дентина при лечении обратимо развившегося пульпита вызывает ожесточенное противостояние между AAE и ESE [9]. В то время как американские клиницисты выступают против этой методики, европейцы решительно выступают за использование этой методики из-за предполагаемого снижения вероятности обнажения пульпы. Конечно, необходимо согласиться с AAE, что полное удаление размягченного инфицированного дентина увеличивает шанс на успешный исход лечения таких поражений. В то же время необходимо согласиться с позицией ESE, поскольку не во всех случаях возможно провести эту методику [10].
На основании многолетней практической деятельности хотелось бы отметить, что при лечении подобных поражений и выборе метода лечения в первую очередь следует обращать внимание : на возраст пациента, состояние его здоровья, наличие хронической одонтогенной интоксикации, выраженного пародонтита, возможность покрытия таких зубов ортопедическими конструкциями, платежеспособность пациента и т. д. Именно эти факторы порой диктуют выбор тактики лечения и возможность применения селективного и неселективного удаления деминерализованного дентина.
Вообще же, традиционная парадигма методик использования этих методик имеет долгую историю.Например, Г.В. Блэк в своем классическом тексте 1908 года утверждал, что «лучше обнажить пульпу зуба, чем оставлять ее покрытой только размягченным дентином». Исходя же из вышеприведенных факторов, я бы перефразировал это утверждение Блэка «в некоторых случаях лучше полностью удалить пульпу зуба, чем ждать, когда она может вновь воспалиться в биологически леченом зубе, вызвав деструктивные изменения в альвеолярной кости»!
Важно отметить, что иногда сама природа предотвращает трансформацию кариеса в пульпит еще до лечения прогрессирующих кариозных поражений в результате образования склерозированного и репаративного дентина защитными силами организма, которые препятствуют проникновению микробов и продуктов их жизнедеятельности из распавшегося инфицированного околопульпарного дентина в пульпу зуба (рис. 2). В этом случае, поскольку не весь дентинный мостик состоит из размягченного околопульпарного дентина, возможно неселективное удаление кариозного дентина, в результате чего дентинный мостик представляет собой плотную перегородку, иногда слабо минерализованную.
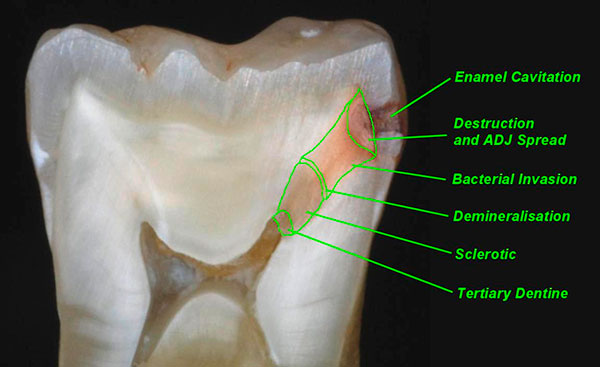
Рис. 2. Защитно-приспособительные слои кариозного процесса, вызвавшего атрофию пульпы
Такая нозология, хотя по глубине поражения соответствует обратимому развившемуся пульпиту, однако при ее лечении уже нет строгой необходимости применять непрямое покрытие пульпы, так как вследствие прогрессирования кариозного процесса за счет защитных сил организма уже сформировались слои склерозированного и репаративного дентина. Исходя из этого, данную патологию следует отнести к кариесу, а не пульпиту, и условно назвать «обратимым кариесом дентина». Поскольку при лечении данной нозологии применяется неселективный метод удаления кариозного дентина, ее также можно назвать «неселективным кариесом дентина».
Термин «обратимый» в данном случае свидетельствует о естественном приостановлении прогрессирующего кариозного процесса в пульпит защитными иммунными силами организма, а не искусственным использованием лечебных прокладок. Исходя из этого, строгой необходимости в применении непрямого покрытия пульпы при лечении данной нозологии нет.
Важно отметить, что если плотный дентинный мостик достаточно тонкий, то необходимо использовать защитные прокладки, чтобы предотвратить травмирующее воздействие полимеризационной усадки адгезивных систем и композитов на пульпу. Это и отличает лечение неселективного кариеса дентина от обычных форм кариеса дентина.
Таким образом, защитные репаративные силы организма способны предотвратить не только прогрессирование кариеса (остановленный кариес), но и пульпита (остановленный пульпит).
Кроме того, при прогрессировании кариозного процесса в околопульпарном дентине диагностируются две совершенно разные нозологии, для лечения которых возможно применение биологических методов лечения : обратимый кариес дентина и обратимый развившийся пульпит.
Исходя из всего вышесказанного, следует выделить следующие биологические методы лечения пульпы:
- Непрямое покрытие пульпы
- Прямое покрытие пульпы
- Прямое частичное покрытие пульпы
- Прямое покрытие корневой пульпы
Непрямое покрытие пульпы в основном выполняется при избирательном удалении кариозного дентина, когда из-за опасности вскрытия пульпы врач оставляет часть размягченного околопульпарного дентина на дентинном мостике. При диагностике такой патологии в случае положительного результата лечения целесообразно ставить диагноз «обратимый развившийся пульпит» (см. выше).
Прямое покрытие пульпы выполняется при случайном вскрытии пульпы при травме интактного зуба или при обработке плотных и неинфицированных слоев плащевого дентина при лечении, например, среднего кариеса. Эту методику можно выполнять, если раскрытие пульпы составляет до 3 мм и кровотечение удается остановить в течение 2 минут. Данную патологию целесообразно диагностировать как «начальный пульпит» (см. выше).
Прямое частичное покрытие пульпы проводят, когда после вскрытия пульпы визуально определяется ограниченный воспалительный очаг без деструктивных изменений в пульпе. Такое поражение следует условно диагностировать как «обратимый частичный пульпит». Данная методика подразумевает частичную пульпотомию коронковой пульпы с последующим покрытием оставшейся пульпы лечебной подушечкой. Только в исключительных случаях, учитывая пожелания и физическое состояние пациента, возможно проведение обычного прямого покрытия пульпы без выполнения пульпотомии.
Прямое покрытие корневой пульпы проводят, когда после вскрытия пульпы визуально наблюдаются выраженные деструктивные процессы в ней (противопоказанием к данной методике является гнойное отделяемое). Такое поражение следует условно диагностировать как «обратимый полный пульпит», при лечении которого лечебная прокладка накладывается не на коронковую, а на корневую пульпу. Данная методика включает полную пульпотомию коронковой пульпы с последующим покрытием устья корневого канала лечебной прокладкой.
При этом нозологии «обратимый частичный пульпит» и «обратимый полный пульпит» целесообразно отнести к частично обратимым пульпитам, поскольку при их лечении пульпа сохраняется лишь частично.
В этой связи следует отметить, что в настоящее время появляется все больше доказательств того, что инфекцию и воспаление пульпы, даже в, казалось бы, необратимо воспаленной пульповой ткани, можно контролировать [2]. Об этом также свидетельствуют эксперименты с радиоактивными изотопами кальция (Н. Самр, 1997), которые показали, что минерализация размягченного инфицированного дентинного мостика происходит не только за счет применением лечебной прокладки, но и кальция из крови.Действительно, за годы практической деятельности многие практикующие врачи, выполняя пульпотомию по просьбе пациента при необратимых формах пульпита, получили положительный результат. Именно поэтому сегодня AAE и ESE осуществили смену парадигмы, предложив возможность проведения пульпотомии при лечении необратимого пульпита. На этой основе они предложили диагностический термин «частичный необратимый пульпит» [10].
Этот термин особенно применим в случае комбинированного лечения, когда в связи с деструктивным процессом в одном из корней зуба производится экстирпация пульпы с последующей обтурацией канала, а в другом корневом канале — полная пульпотомия и прямое покрытие корневой пульпы.
Исходя из вышеизложенного, предлагаю классификацию обратимых и необратимых форм пульпита:
- Обратимый пульпит
- Начальный пульпит
- Обратимый развившийся пульпит
- Частичный обратимый пульпит
- Обратимый частичный пульпит
- Обратимый полный пульпит
- Необратимый пульпит
- Унитарный пульпит
- Гнойный пульпит (абсцесс пульпы)
- Фиброзный пульпит (фиброз пульпы)
- Гиперпластический пульпит (полип пульпы)
- Неуточненный пульпит
- Частичный необратимый пульпит
Также важно отметить, что некоторые особые формы пульпита также могут быть обратимыми и необратимыми, к которым следует отнести: травматический пульпит, ретроградный пульпит, идиопатический пульпит, остаточный пульпит и конкрементозный пульпит. Например, при конкрементозном пульпите может быть выполнена полная пульпотомия, если в коронковой пульпе имеются дентикулы.
Интерпретация обратимого пульпита, в отличие от классификации ВОЗ, не нарушает общепринятый принцип диагностики при хирургических вмешательствах, поскольку прямое и непрямое покрытие пульпы выполняется при совершенно разных нозологиях (начальный пульпит и обратимый развившийся пульпит), которые в классификации выделены отдельно. Безусловно, такая тактика является несомненным достоинством предлагаемой классификации.
Определенно, трудно согласиться с тактикой выделения только обратимого и необратимого пульпита, поскольку недопустимо диагностировать столь распространенное и патологическое заболевание, как «пульпит», столь упрощенным методом, не выделяя многочисленные формы этой патологии. Очевидно, что такая тактика классификации упрощает сложную и часто непредсказуемую природу пульпита и не отражает истинно патологическую сущность этой распространенной патологии.
В результате клиницисты W. J. Walters и D. Hashem предложили новые классификации состояния пульпы. Walters предложил симптоматическую систему с четырьмя различными категориями пульпита: начальный, легкий, умеренный и тяжелый пульпит с обнажением пульпы [10].
Хашем и его коллеги классифицировали пульпит как [10]:
- легкий обратимый пульпит : чувствительность к горячему, холодному и боли, длящейся до 15–20 секунд и спонтанно проходящие.
- тяжелый обратимый пульпит : усиление боли в течение более нескольких минут и необходимость приема пероральных анальгетиков.
- необратимый пульпит : постоянная тупая пульсирующая боль, острая спонтанная боль и болезненность при перкуссии или боль, усиливающаяся в положении лежа.
К сожалению, предлагаемые классификации, на мой взгляд, не лишены недостатков, так как, например, в клинике сложно дифференцировать начальный, легкий, средний пульпит только по жалобам пациента. Кроме того, фактор боли и ее продолжительность является достаточно субъективным фактором в диагностике пульпита. Например, при осмотре пациента врачом боль, вызванная острым течением пульпита, может внезапно исчезнуть, что ставит под сомнение диагноз, поставленный буквально минуту назад.
Исходя из всего вышеизложенного, предлагаемая классификация обратимых и необратимых форм пульпита Хидирбегишвили отвечает требованиям клиницистов и не нарушает общепризнанный в медицине принцип диагностики при хирургических вмешательствах.
Отдельная статья «Современная клиническая классификация пульпитов» посвящена клиническим проявлениям различных форм необратимого пульпита, в которой основной акцент в диагностике делается на объективном состоянии удаленной пульпы — основного объекта диагностики, а не на достаточно субъективном факторе боли.К этим формам пульпита в статье отнесены достаточно легко диагностируемые в различных классификациях нозологии: гиперпластический пульпит (полип пульпы) гнойный пульпит (абсцесс пульпы) фиброзный пульпит (фиброз пульпы). Кроме того, к обратимому пульпиту отнесена нозология «унитарный пульпит», которая характеризуется целостной (унитарной) объективной картиной удаленной пульпы (рис. 3).
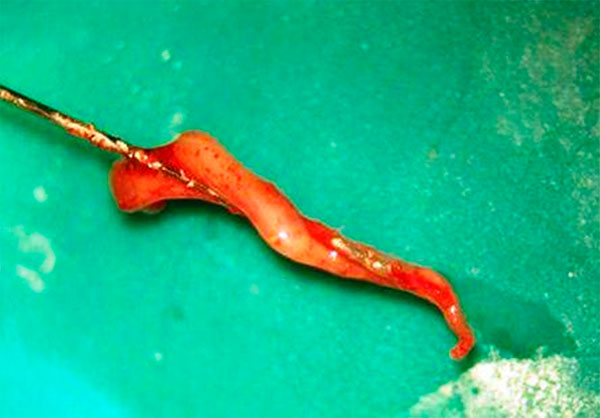
Рис. 3. Унитарный пульпит
Парадоксально, но по какой-то причине подобная диагностическая тактика не используется ни в одной из существующих на сегодняшний день классификаций, в результате чего нарушается основной принцип диагностики при хирургических вмешательствах.
РЕЗУЛЬТАТЫ И ОБСУЖДЕНИЕ
К сожалению, до сих пор не существует надежного метода точной оценки состояния пульпы, в связи с чем основными критериями использования биологического метода являются прежде всего: отсутствие острой спонтанной боли, особенно в ночное время, размер раскрытой полости зуба, отсутствие сопутствующих патологий, отсутствие деструктивных изменений в пульпе, а также в костной ткани, согласие пациента о возможном эндодонтическом лечение в будущем и т. д.
В то же время современный метод диагностики обратимости или необратимости воспаленной пульпы с использованием биологических маркеров воспаления пока себя в полной мере не оправдал. Тем не менее, не прекращаются дальнейшие исследования с использованием более точных методов контроля с использованием устройства автофлюоресцентной диагностики (АФС), позволяющего избирательно удалять инфицированный дентин, визуализируя участки бактериальной инвазии [8].
Что касается факторов, влияющих на заживление пульпы, особенно после прямого покрытия пульпы, то к ним относятся: бактериальная инфекция, степень кровотечения пульпы [4], стрессовая ситуация в пульпе, операционный мусор, туннельные дефекты в дентином мостике и т. д. [5]. Операционный мусор включает в себя фрагменты дентина от препарирования полости и инородные частицы, которые смешиваются с материалами покрытия. Что касается туннельных дефектов в сформированном дентином мостике, то это обусловлено интенсивностью повреждения пульпы и повторным инфицированием пульпы через эти возникшие дефекты, сообщающиеся с пульпой [5].
Важно также отметить, что при отложении репаративного дентина на стенках пульпарной полости уменьшается объем пульпы, увеличивается доля коллагена и снижается клеточный состав, что приводит к снижению ее функций. Это состояние называется «атрофия пульпы» и именно в таком состоянии пульпа часто функционирует после успешного лечения биологическим методом лечения пульпы, когда под воздействием лечебной прокладки образовался склерозированный и репаративный дентин (рис.2).
Таким образом, воспаленная пульпа никогда не возвращается в исходное невоспаленное состояние, однако, находясь в состоянии атрофии, она все еще может функционировать в вылеченном кариозном зубе. При этом важно всегда помнить, что в результате биологического метода лечения пульпа может полностью минерализоваться (фиброзный пульпит) или полностью некротизироваться (некроз пульпы), но даже в таком состоянии пульпы зуб может функционировать длительное время за счет естественных иммунных защитно-адаптационных процессов в периапикальных тканях.
Кроме того, при применении методик сохранения жизнедеятельности пульпы может со временем привести к ее метаплазии в костную или цементоподобную ткань. Пульпа в таких случаях никогда не восстанавливается полностью и часто превращается в качественно новую ткань, больше похожую на кость или цемент, а также на несовершенный дентин. Вместе с тем эта ткань проницаема для инфекции и физиологически имеет мало общего с пульпой, так как она утратила все те защитно-приспособительные функции, ради которых мы стремились ее сохранить. Метаплазированная пульпа, которая способна функционировать годами, особенно опасна, т. к. может вызвать необратимые изменения в костной ткани на фоне кажущегося благополучия.
Одновременно с этим указанные методики могут вызвать частичную или полную облитерацию корневого канала, что существенно затруднит последующее эндодонтическое лечение. Следовательно, факт отсутствия боли не должен давать врачу уверенности, что процесс не перешёл в хроническое воспаление. В подобном состоянии практически воспаленная пульпа может долго функционировать под пломбой с лечебной прокладкой, не возвращаясь в первоначальное состояние. Когда и в результате чего произойдет обострение процесса современная наука определить пока бессильна. На этом основании в спорных ситуациях, особенно в зубах, использующихся под опору мостовидного протеза, желательно провести их депульпацию.
ЗАКЛЮЧЕНИЕ
Предложенные методы биологического лечения пульпы и классификация обратимых и необратимых форм пульпита помогут врачам достоверно диагностировать основные формы проявления патологии пульпы и выбрать соответствующий метод лечения. При этом при использовании данной классификации не возникает проблем с диагностикой, чего нельзя сказать о некоторых классификациях, используемых сегодня.
В заключение приглашаю врачей-клиницист и всех заинтересованных лиц к участию в обсуждении поднятых в статье клинических проблем. С благодарностью приму и учту все присланные вами исправления и рекомендации(otari@inbox.ru).
Conflict of interests. The author declare no conflict of interests
REFERENCES
1.Young, D.A., Nový, B.B., Zeller, G.G., Hale, R., Hart, T.C., Truelove, E.L., Ekstrand, K.R., Featherstone, J.D., Fontana, M., Ismail, A. and Kuehne, J., 2015. The American Dental Association caries classification system for clinical practice: a report of the American Dental Association Council on Scientific Affairs. The Journal of the American Dental Association, 146(2), pp.79-86.
2. Duncan H F, Galler K M, Tomson P L et al. European Society of Endodontology position statement: Management of deep caries and the exposed pulp. Int Endod J 2019; 52: 923-934.
3. World Health Organization. Oral Health Surveys Basic Methods. First Ed., WHO, Geneva, 1971; Fifth Ed., WHO, Geneva, 2013. 125 p.
4.Asgary S., Parhizkar A. Importance of «time» on «haemostasis» in vital pulp therapy. Eur Endod J. 2021;2021(6):128–129. [PMC free article] [PubMed] [Google Scholar]
5.Islam R, Islam MRR, Tanaka T, Alam MK, Ahmed HMA, Sano H. Direct pulp capping procedures - Evidence and practice.Jpn Dent Sci Rev. 2023 Dec;59:48-61. doi: 10:1016/j.jdsr.2023:02.002. Epub 2023 Feb 26.PMID: 36880059 Free PMC article. Review.
6. A clinical report on partial pulpotomy and capping with calcium hydroxide in permanent incisors with complicated crown fracture. Cvek M. J Endod. 1978;4:232–237. [PubMed] [Google Scholar]
7. Coronal pulpotomy for cariously exposed permanent posterior teeth with closed apices: a systematic review and meta-analysis. Alqaderi H, Lee CT, Borzangy S, Pagonis TC. J Dent. 2016;44:1–7. [PubMed] [Google Scholar]
8. Kochmareva A.S., Makeeva I.M., Shelemetieva G.N., Turkina A.Yu. The use of the autofluorescence diagnostics device for controlled сaries excavation. Stomatology for all. 2024; №1(106): 4—8. doi: 10:35556/idr-2024-1(106)4-8.
9. Glossary of Endodontic Terms. American Association of Endodontists 2020.pulp-capping materials for permanent teeth. Dent Mater J. 2016;35:1–12..
10. Wolters, W.J.; Duncan, H.F.; Tomson, P.L.; Karim, I.E.; McKenna, G.; Dorri, M.; Stangvaltaite, L.; van der Sluis, L.W.M. Minimally invasive endodontics: A new diagnostic system for assessing pulpitis and subsequent treatment needs. Int. Endod. J. 2017, 50, 825–829. [Google Scholar] [CrossRef]
11. Fusayama T. 1997. The process and results of revolution in dental caries treatment. Int Dent J. 47(3):157-166. Fusayama T, Kurosaki N. 1972. Structure and removal of carious dentin. Int Dent J. 22(3):401-411.
12. Bjørndal, Management of deep caries and the exposed pulp, Int. Endod. J., № 52, с. 949.
13. AAE Position Statement on Vital Pulp Therapy. J Endod. 2021 Sep;47(9):1340-1344. doi: 10:1016/j.joen.2021:07.015. Epub 2021 Aug 3. PMID: 34352305.
14. Oral Investig. 2020 Feb;24(2):521-532. doi: 10:1007/s00784-019-03114-5. Epub 2019 Nov 26. PMID: 31773371.
15. Lynch, C.D., O'Sullivan, V.R. and McGillycuddy, C.T., 2006. Pierre Fauchard: the'father of modern dentistry'. British dental journal, 201(12), pp.779-781.
16. Black GV. The Technical Procedures in Filling Teeth. Vol. 2. Chicago: Medico-Dental Publishing Company; 1908. A Work on Operative Dentistry.
17. Banerjee A, Kidd EA, Watson TF. 2000. In vitro evaluation of five alternative methods of carious dentine excavation. Caries Res. 34(2):144-150.
18. Transdentinal stimulation of reparative dentine formation by osteogenic protein 1 in monkeys. Rutherford B, Spangberg L, Tucker M, Charette M. Arch Oral Biol. 1995;40:681–683. [PubMed] [Google Scholar]
19. Experimental tricalcium silicate cement induces reparative dentinogenesis. Li X, Pedano MS, Camargo B, et al. Dent Mater. 2018;34:1410–1423. [PubMed] [Google Scholar]
20. Response of human dental pulp capped with biodentine and mineral trioxide aggregate. Nowicka A, Lipski M, Parafiniuk M, et al. J Endod. 2013;39:743–747. [PubMed] [Google Scholar]
Просмотрено 2564  Нравится 4
Нравится 4 ![]()
![]()
![]()
![]() Мне нравится
Мне нравится ![]()
 Наш канал
Наш канал